Выбор лечения HR+ HER2- раннего рака молочной железы
М.Л. Макаркина
ГБУЗ «Санкт-Петербургский клинический научно-практический центр специализированных видов медицинской помощи (онкологический) имени Н.П. Напалкова»
В настоящее время рак молочной железы (РМЖ) занимает лидирующие позиции среди онкологических заболеваний и смертельных исходов от них у женщин в Российской Федерации [1]. У мужчин это заболевание также встречается, но значительно реже – его доля составляет менее 1%. Не существует единой причины развития РМЖ, а значит, встречаются различные варианты этого заболевания, которые требуют разных способов лечения.
Немного о строении молочной железы
Для того чтобы разобраться в разновидностях опухолей, клинических формах и видах лечения, необходимо понимать, как устроена молочная железа. Молочная железа чаще всего имеет каплевидную форму и состоит из железистой ткани (паренхимы), соединительной ткани (стромы) и жировой ткани. Количественное соотношение структурных компонентов молочной железы индивидуально и зависит от возраста женщины и ее гормонального статуса.
На вершине молочной железы расположен округлый, как правило, более темный, участок кожи – ареола, в центре которого находится сосок. К соску подходят молочные протоки, на концах которых формируется множество мелких мешочков – долек. Вокруг молочной железы имеется большое количество лимфатических сосудов, в которых проходит лимфа. Лимфа – это прозрачная жидкость, содержащая иммунные клетки, которые борются с воспалением и инфекцией. По системе лимфатических сосудов лимфа попадает в лимфатические узлы, где происходят распознавание чужеродных антигенов и выработка антител. Узлы определенного участка называют регионарными. К регионарным лимфоузлам молочной железы относятся подмышечные, подключичные и парастернальные (расположенные рядом с грудиной). Лимфоузлами первого порядка (т.е. самыми близкими) являются подмышечные. Внимательный осмотр пациента позволяет врачу оценить не только наличие опухоли в груди, но и ее распространение на ближайшие лимфатические узлы.
Профилактический осмотр молочной железы
Из разных источников информации мы регулярно слышим о важности плановой маммографии и посещения специалистов-маммологов или гинекологов. Но, несмотря на это, процедурой скрининга многие пренебрегают и обращаются к врачу, когда болезнь уже имеет клинические проявления. К таким проявлениям относятся:
- появление уплотнения в ткани молочной железы (при самостоятельном осмотре опухоль плотная, безболезненная и малоподвижная);
- изъязвление в области соска и кровянистые выделения из соска;
- деформация кожи над молочной железой (втяжение кожи, отек и др.);
- увеличение лимфатических узлов в подмышечной и под-, надключичной областях;
- покраснение молочной железы.
Важно помнить, что своевременный визит к врачу и регулярные обследования могут существенно улучшить результаты лечения РМЖ.
Дополнительные обследования при подозрении на РМЖ
При подозрении на онкологический процесс необходимо взять образец материала для исследования [1]. Обычно врач выполняет core-биопсию под контролем ультразвукового исследования (УЗИ), что позволяет попасть точно в подозрительное образование и получить нужный объем тканей для дальнейших исследований. Исследование умеренно болезненно по ощущениям. Примерно, как укол.
С помощью гистологического исследования определяют наличие атипичных клеток, т.е. собственно опухоли. Если опухолевые клетки обнаружены, то выполняют иммуногистохимическое исследование (ИГХ) для определения биологического типа опухоли.
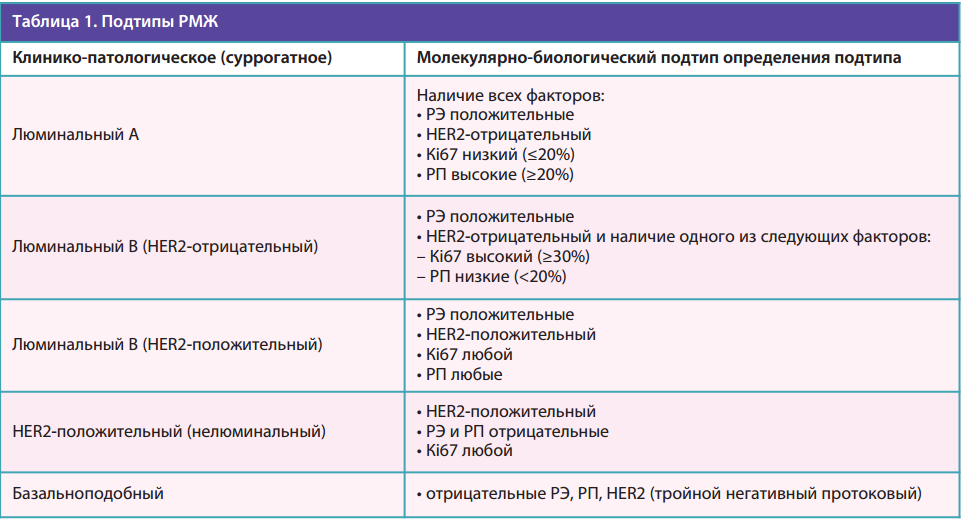
ИГХ при РМЖ позволяет оценить как минимум 4 показателя: уровень рецепторов эстрогена (РЭ), рецепторов прогестерона (РП), рецепторов эпидермального фактора роста человека второго типа (HER2), а также индекс пролиферативной активности Ki-67, который показывает долю активно делящихся опухолевых клеток и выражается в процентах. Экспрессию рецепторов РЭ, РП и HER2 выражают в баллах по шкале Allred или в процентах. Результат, выраженный в баллах по шкале Allred, может колебаться от 0 до 8, при этом значения в 0–2 балла соответствуют отрицательному значению, а более высокие баллы – положительному значению разной степени выраженности. Если результат выражен в процентах, то уровень <20% считается низким, а уровень ≥20% – высоким.
На основании результатов, полученных для этих показателей, выделяют 5 биологических подтипов РМЖ (см. табл. 1) [1]. Отнесение опухоли к одному из этих подтипов является основой для выбора тактики лечения пациента. Так, чаще всего встречаются люминальные подтипы, при которых в опухоли присутствуют рецепторы эстрогена и/или рецепторы прогестерона. Такие опухоли являются гормонозависимыми (их рост стимулируют женские половые гормоны эстроген и прогестерон) и могут быть чувствительны к гормональной терапии (ГТ).
Определение стадии РМЖ
Этот вопрос – один из самых частых при выявлении злокачественных клеток после получения результатов гистологии. Для чего необходимо стадировать онкологический процесс? Стадия рака отражает распространенность заболевания на основании проведенных исследований (УЗИ, маммографии, компьютерной томографии – КТ, позитронно-эмиссионной томографии-КТ – ПЭТ-КТ, остеосцинтиграфии и др.). Стадирование могут проводить дважды: до оперативного лечения (клиническое) и после оперативного лечения (патологическое). Если до операции была проведена лекарственная терапия, то при выставлении патологической стадии оценивают лечебный патоморфоз (т.е. гибель злокачественных клеток в очаге опухоли под влиянием терапии).
Для оценки стадии применяют систему TNM, где значение Т – указывает на размер опухоли, прорастание (инвазию) в соседние структуры (кожу, мышцы), N – указывает на поражение регионарных лимфатических узлов (подмышечные, надключичные, подключичные), а М – распространенность опухоли в другие органы и системы (печень, легкие, кости, головной мозг и т.д.). В совокупности этих параметров формируются следующие стадии:
0 стадия – к данной стадии относится неинвазивный РМЖ, когда опухолевые клетки не успели прорасти в строму (соединительно-тканную основу органа) и распространиться на другие ткани. Эту стадию иногда называют предраковым состоянием. Чаще всего лечение таких пациентов ограничивается оперативным вмешательством с последующим динамическим наблюдением. При необходимости после операции назначается ГТ.
I–III стадия – инвазивные формы РМЖ разной степени распространенности внутри органа и регионарных лимфатических узлов. Важно, что при этих стадиях нет поражения отдаленных лимфоузлов других органов. I и II стадии относят к раннему РМЖ, а III – к местно-распространенному. В настоящее время в подавляющем большинстве случаев (почти 74%) РМЖ диагностируется на ранних стадиях [2]. Случаи впервые выявленного местно-распространенного РМЖ также нередки (18%) [2]. При выборе лечения врач опирается в первую очередь на подтип опухоли. Так, при гормонозависимом HER2-отрицательном РМЖ на первом этапе проводят оперативное лечение, а далее при повышенном риске рецидива назначают профилактическую (адъювантную) химиотерапию и гормонотерапию.
IV стадия – метастатический РМЖ, при котором опухолевые очаги (метастазы) визуализируются в других органах. На этом этапе основным методом лечения является лекарственная терапия. Локальное лечение (операция, лучевая терапия) рассматривается крайне редко и в исключительных случаях.
Шансы на длительную жизнь без рецидивов или полное выздоровление при РМЖ тем выше, чем раньше поставлен диагноз и начато лечение. Основными критериями, отражающими степень риска развития рецидива, являются стадия заболевания, степень злокачественности опухоли (G) и уровень Ki-67 [3]. Анатомическим стадиям РМЖ 0–I, II и III соответствуют низкий, промежуточный и высокий риски возникновения рецидива после лечения. Кроме того, при любой стадии прогноз может ухудшиться, если по результатам гистологического анализа опухоль имеет более высокую степень злокачественности (G). При РМЖ выделяют 3 степени: низкую (G1), среднюю (G2) и высокую (G3). Для пациентов со II стадией имеет значение также индекс пролиферативной активности Ki-67, который при уровне более 20% является фактором неблагоприятного прогноза.
Таким образом, при выборе стратегии лечения онколог отталкивается не только от стадии опухолевого процесса, но и от наличия факторов, связанных с высоким риском рецидива.
Лечение при раннем и местно-распространенном гормонозависимом HER2-отрицательном РМЖ
Как было сказано выше, РМЖ чаще всего выявляют на I– III стадиях – суммарно у 9 из 10 пациенток. При этом у 7 из 10 пациенток диагностируют гормонозависимый HER2- отрицательный подтип. Ниже рассмотрим основные этапы и методы лечения таких пациентов.
Хирургическое лечение является одним из важных методов, которые назначают на начальных этапах лечения пациентов с ранним и местно-распространенным РМЖ.
Существуют разные варианты оперативных вмешательств, которые можно разделить на две основные категории – органосохраняющие и мастэктомию. Среди органосохраняющих операций выделяют такие разновидности, как лампэктомия (удаление опухоли в пределах здоровых тканей, если опухоль менее 2 см) и сегментэктомия/квадрантэктомия (удаление участка с опухолью или одного из четырех квадрантов молочной железы в пределах здоровых тканей). Мастэктомия также может быть разного типа: радикальная мастэктомия по Маддену (полное удаление молочной железы, включая сосково-ареолярный комплекс), подкожная мастэктомия (удаление всей ткани молочной железы, с сохранением сосково-ареолярного комплекса, кожи) или кожесохранная мастэктомия (удаление ткани молочной железы с участком кожи и соском).
Всем пациентам после проведенной органосохраняющей операции рекомендовано проведение лучевой терапии с целью снижения риска появления местного рецидива.
Важно помнить, что на этом лечение никогда не заканчивается. К сожалению, РМЖ может возвращаться. Установлено, что без дальнейшего лечения в течение 20 лет после операции у 27–37% пациенток со II стадией и у 46–57% пациенток с III стадией развивается рецидив заболевания [4]. Для того, чтобы снизить риск развития рецидива после операции и лучевой терапии, назначают лекарственное лечение, которое называется адъювантным. При раннем гормонозависимом HER2- РМЖ выделяют 2 вида адъювантной терапии: химиотерапию (ХТ) и ГТ.
Механизм, лежащий в основе ХТ, основан на разрушении клеток, которые быстро делятся. Быстрое деление клеток является одним из основных свойств большинства опухолей. К сожалению, ХТ помимо воздействия на злокачественные клетки вредит также здоровым клеткам, для которых быстрое деление является нормой, например, клеткам в костном мозге, пищеварительном тракте и волосяных фолликулах. Это определяет наиболее частые побочные эффекты ХТ: снижение уровня клеток крови (нейтропения), воспаление слизистой оболочки ротовой полости (мукозит) и выпадение волос (алопеция). Курс ХТ может длиться от 3 до 6 мес или дольше. При люминальном подтипе HER2- РМЖ назначение адъювантной ХТ рекомендовано в дополнение к ГТ при наличии факторов неблагоприятного прогноза (высоких рисков рецидива).
ГТ является основой адъювантного лечения раннего и местно-распространенного гормонозависимого HER2- РМЖ [1]. Этот вариант лечения показан всем пациентам независимо от возраста, функции яичников, стадии заболевания, проведения пред/послеоперационной ХТ. Стандартный курс адъювантной ГТ длится 5 лет, но в некоторых случаях пациентам с высоким риском рецидива могут назначить продленную адъювантную ГТ (6–10 лет). При соблюдении режима и длительности лечения такая терапия позволяет существенно снизить вероятность рецидива и смерти от РМЖ.
При ГТ используют два класса лекарственных препаратов, различными путями предотвращающих стимулирующее влияние гормонов на рост раковых клеток: антиэстрогены и ингибиторы ароматазы.
Продолжительность, выбор и последовательность применения ингибиторов ароматазы или антиэстрогенов в основном зависят от статуса менопаузы, переносимости препаратов и риска рецидива. Женщинам в пременопаузе (т.е. при регулярном менструальном цикле) при назначении терапии ингибиторами ароматазы (и в некоторых случаях – антиэстрогенов) рекомендована овариальная супрессия (выключение функции яичников). Крупные клинические исследования показали, что подавление функции яичников способствует улучшению прогноза для женщин в пременопаузе с факторами высокого риска возврата опухоли [5]. Пациенткам с повышенным риском рецидива может быть рекомендована комбинированная гормоно-таргентная терапия [1, 3, 6].
Заключение
Итак, диагноз РМЖ – не приговор. Но важно помнить, что шансы на выздоровление тем выше, чем раньше болезнь будет обнаружена, а лечение – начато. Каждой женщине стоит внимательно относиться к себе, не забывать проводить самообследования и регулярно посещать профильных врачей, включая маммолога. Если болезнь все же коснулась вас, не стоит отчаиваться. Сейчас существуют эффективные подходы к лечению этого заболевания – хирургические, радиологические и лекарственные. В зависимости от подтипа опухоли, стадии заболевания и риска возникновения рецидива врач-онколог подберет оптимальную стратегию лечения. Нельзя забывать, что лечение РМЖ – длительный процесс, и даже если опухоль получится удалить хирургически, лечение необходимо продолжать в адъювантном профилактическом режиме. Внимательное отношение к себе и дисциплинированность в лечении – залог долгой жизни без рецидива.
Литература
1. Клинические рекомендации. Рак молочной железы. 2021. http://cr.rosminzdrav. ru/schema/379 Дата последнего доступа 01.05.2024.
2. Состояние онкологической помощи населению России в 2022 году. Под ред. А.Д. Каприна, В.В. Старинского, А.О. Шахзадовой. М.: МНИОИ им. П.А. Герцена – филиал ФГБУ «НМИЦ радиологии» Минздрава России, 2023.
3. Тюляндин С.А., Артамонова Е.В., Жигулев А.Н. и др. Практические рекомендации по лекарственному лечению рака молочной железы. Практические рекомендации RUSSCO, часть 1. Злокачественные опухоли. 2023;13:157-200.
4. Pan H et al. N Engl J Med. 2017;377:1836-46.
5. Gray R et al. JCO. 2023;41.
6. Золотой стандарт профилактики, диагностики, лечения и реабилитации больных РМЖ. 2024. http://www.breastcancersociety.ru/ Дата последнего доступа 01.05.2024.





